История изучения коронавируса началась когда ученые сообщили о гистопатологических данных, полученных из образцов легких двух пациентов, перенесших лобэктомию легкого по поводу аденокарциномы. У обоих во время операции была выявлена коронавирусная инфекция.
Содержание статьи
Изменения в легких у больных коронавирусом
Помимо опухолей, в легких обоих больных наблюдались отек и белковые экссудаты в виде больших белковых глобул. Авторы также сообщили о заложенности сосудов в сочетании с воспалительными кластерами фибриноидного материала и многоядерных гигантских клеток и гиперплазии пневмоцитов.
Недавно ученые также выполнили посмертную трансторакальную биопсию легкого у пациента, умершего от COVID-19. Иммуноокрашивание показало диффузное альвеолярное повреждение и важную альвеолярную экспрессию вирусных антигенов. При вскрытии случаев COVID-19 исследователи фиксировали подробную картину гистологических структур в легких и внелегочных тканях. Она характеризовалась капиллярным застоем, некрозом пневмоцитов, гиалиновой мембраной, интерстициальным отеком, гиперплазией пневмоцитов и реактивной атипией. Внутрисосудистая коагулопатия выражалась сгустками тромбоцитов и фибрина в мелких артериальных сосудах.

Более того, в легких они обнаружили инфильтраты в виде макрофагов в просветах альвеол и лимфоцитов в интерстиции. Таким образом, как и в случае с SARS и MERS, тяжелое повреждение легких COVID-19 проявлялось в виде диффузного альвеолярного заболевания (DAD) с серьезной закупоркой капилляров. Опять же, многие результаты свидетельствуют о дисфункции сосудов в легких и других тканях.
История и физика
Клинический спектр COVID-19 варьируется от бессимптомных или малосимптомных форм до клинических состояний, характеризующихся дыхательной недостаточностью, требующей искусственной вентиляции легких и поддержки в отделении интенсивной терапии, до полиорганных и системных проявлений в виде сепсиса, септического шока и синдромов полиорганной дисфункции (MODS).
В одном из первых сообщений о заболевании ученый Huang показал, что пациенты страдали лихорадкой, недомоганием, сухим кашлем и одышкой. Компьютерная томография (КТ) грудной клетки показала пневмонию с отклонениями от нормы во всех случаях. Около трети из них (13, 32%) требовали помощи в отделении интенсивной терапии. В итоге было зафиксировано 6 (15%) смертельных случаев.
Тематические исследования ещё одного ученого Li, опубликованные в Медицинском журнале Новой Англии (NEJM) в январе 2020 г., охватили первые 425 случаев, зарегистрированных в Ухане. Данные показывают, что средний возраст пациентов составлял 59 лет с диапазоном от 15 до 89 лет. Таким образом, они не сообщали о клинических случаях у детей младше 15 лет. Существенных гендерных различий не было – 56% составили мужчины. В последующих отчетах отмечается меньшая распространенность женского пола.
Клинические и эпидемиологические данные Китайского центра контроля заболеваний и данные о 72 314 историях болезни (подтвержденных, предполагаемых, диагностированных и бессимптомных случаев) были опубликованы в Журнале Американской медицинской ассоциации (JAMA), что стало первой важной иллюстрацией эпидемиологической кривой Китая. Во время вспышки было 62% подтвержденных случаев, в том числе 1% случаев, которые были бессимптомными, но были лабораторно-положительными (тест на вирусную нуклеиновую кислоту).
Кроме того, общая летальность (по подтвержденным случаям) составила 2,3%. Следует отметить, что погибли в основном пациенты пожилого возраста, особенно в возрасте ≥ 80 лет (около 15%) и от 70 до 79 лет (8,0%). Приблизительно половина (49,0%) погибших пациентов страдали от ранее существовавших сопутствующих заболеваний, таких как сердечно-сосудистые заболевания, диабет, хронические респираторные заболевания и онкологические заболевания. 1% пациентов были в возрасте 9 лет и младше, но смертельных случаев в этой группе не было.
Авторы отчета китайского CDC разделили клинические проявления заболевания по степени тяжести:
- Легкое заболевание: не пневмония и легкая пневмония – 81% случаев.
- Тяжелое заболевание: одышка, частота дыхания ≥ 30 / мин, сатурация крови кислородом (SpO2) ≤ 93%, соотношение PaO2 / FiO2 или P / F [соотношение между кровяным давлением кислорода (парциальное давление кислорода, PaO2) и процент подаваемого кислорода (фракция вдыхаемого кислорода, FiO2)] <300 и / или инфильтраты легких> 50% в течение 24-48 часов – 14% случаев.
- Критическое заболевание: дыхательная недостаточность, септический шок и / или полиорганная дисфункция (MOD) или недостаточность (MOF) – 5% случаев.
Согласно последующим отчетам, у 70% пациентов заболевание протекает бессимптомно или с очень легкими симптомами, в то время как у оставшихся 30% наблюдается респираторный синдром с высокой температурой, кашлем до достижения тяжелой дыхательной недостаточности.
Таким образом, данные, полученные из отчетов и директив органов здравоохранения, позволяют разделить клинические проявления болезни в зависимости от степени тяжести клинических картин. COVID-19 может проявляться в легкой, средней или тяжелой форме. Среди тяжелых клинических проявлений – тяжелая пневмония, ОРДС, а также внелегочные проявления и системные осложнения, такие как сепсис и септический шок.
Клиническое течение болезни, по-видимому, предсказывает благоприятную тенденцию у большинства пациентов. В некотором количестве случаев, процентную составляющую которых еще предстоит определить, примерно через неделю происходит внезапное ухудшение клинических состояний с быстро ухудшающейся дыхательной недостаточностью и MOD / MOF. В качестве ориентира можно использовать критерии степени тяжести дыхательной недостаточности и диагностические критерии сепсиса и септического шока.
Неосложненное (легкое) заболевание COVID-19
У этих пациентов обычно наблюдаются симптомы вирусной инфекции верхних дыхательных путей, включая легкую лихорадку, кашель (сухой), боль в горле, заложенность носа, недомогание, головную боль, боль в мышцах. Обычно наблюдаются потеря вкуса и / или запаха, диарея и рвота. Признаков и симптомов более серьезного заболевания, таких как одышка, нет.
Умеренная пневмония
Респираторные симптомы, такие как одышка (или тахипноэ у детей), присутствуют без признаков тяжелой пневмонии.

Тяжелая пневмония
Лихорадка связана с тяжелой одышкой, респираторной недостаточностью, тахипноэ (> 30 вдохов / мин) и гипоксией (SpO2 <90% в воздухе помещения). Однако симптом лихорадки нужно интерпретировать осторожно, так как даже при тяжелых формах заболевания он может быть умеренным или даже отсутствовать. У детей может возникнуть цианоз. В этом определении диагноз будет клиническим, а радиологическая визуализация используется для исключения осложнений.
Синдром острого респираторного дистресса (ОРДС)
Для постановки диагноза необходимы клинические и вентиляционные критерии. Этот синдром свидетельствует о серьезной вновь возникшей дыхательной недостаточности или об ухудшении уже выявленной респираторной картины. В зависимости от степени гипоксии различают разные формы ОРДС. Эталонным параметром является соотношение PaO2 / FiO2 или P / F:
- Легкая форма ОРДС: 200 мм рт. Ст. <PaO2 / FiO2 ≤ 300 мм рт. ст. У пациентов без искусственной вентиляции легких или у тех, у кого проводится неинвазивная вентиляция (НИВ) с использованием положительного давления в конце выдоха (ПДКВ) или постоянного положительного давления в дыхательных путях (СРАР) ≥ 5 см вод. ст.
- Умеренный ОРДС: 100 мм рт. ст. <PaO2 / FiO2 ≤ 200 мм рт. ст.
- Тяжелая форма ОРДС: PaO2 / FiO2 ≤ 100 мм рт. ст.
- Когда PaO2 недоступен, соотношение SpO2 / FiO2 ≤ 315 указывает на ОРДС.
Используемая визуализация грудной клетки включает рентгенографию грудной клетки, компьютерную томографию или ультразвуковое исследование легких, демонстрирующее двустороннее помутнение (инфильтраты легких> 50%). Хотя в некоторых случаях клинический сценарий и данные аппарата ИВЛ могут указывать на отек легких, первичное респираторное происхождение отека доказывается после исключения сердечной недостаточности или других причин, таких как перегрузка жидкостью. Для этого может быть полезна эхокардиография.

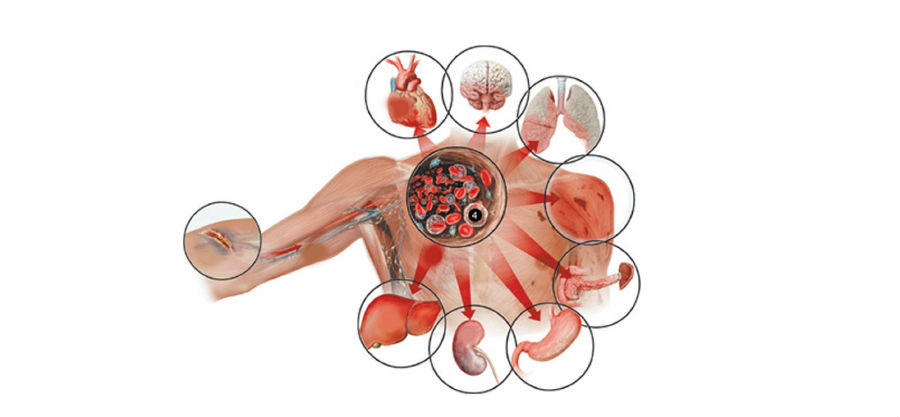
Внелегочные проявления и системные осложнения
Поражение других органов – важный аспект болезни. Например, понимание патофизиологии и механизмов поражения почек и ОПН появляется в контексте критических форм COVID-19, хотя необходимы дальнейшие исследования для выявления пациентов с риском ОПН и выработки стратегий лечения.
Клинические проявления варьируются от легкой протеинурии (> 40% пациентов имеют аномальную протеинурию при поступлении в больницу) до острого прогрессирующего повреждения почек (AKI), которое представляет собой маркер MOD и тяжести заболевания и часто требует заместительной почечной терапии (ЗПТ). До 20% пациентов ОИТ с COVID-19 нуждаются в ЗПТ.
Сепсис
Согласно Международным консенсусным определениям сепсиса и септического шока (Сепсис-3), сепсис представляет собой опасную для жизни дисфункцию органа, вызванную нерегулируемой реакцией пациента на подозреваемую или доказанную инфекцию с дисфункцией органа.
Клиническая картина пациентов с COVID-19 и сепсисом особенно серьезна и характеризуется широким спектром признаков и симптомов поражения нескольких органов. Эти признаки и симптомы включают респираторные проявления, такие как тяжелая одышка и гипоксемия, почечная недостаточность со сниженным диурезом, тахикардия, измененное психическое состояние и функциональные изменения органов, выраженные в лабораторных данных гипербилирубинемии, ацидоза, повышенного содержания лактата, коагулопатии и тромбоцитопении.
Эталоном для оценки полиорганного повреждения и связанной с ним прогностической значимости является шкала оценки последовательной органной недостаточности (SOFA), которая прогнозирует смертность в ОИТ на основе результатов лабораторных исследований и клинических данных. Педиатрическая версия оценки также прошла проверку.
Септический шок
В этом сценарии, связанном с повышенной смертностью, присутствуют нарушения кровообращения и клеточного / метаболического обмена, такие как уровень лактата в сыворотке более 2 ммоль / л (18 мг / дл). Поскольку пациенты обычно страдают от стойкой гипотензии, несмотря на объемную реанимацию, для поддержания среднего артериального давления (САД) ≥ 65 мм рт. ст. требуется введение вазопрессоров.

Своеобразная история этой новой болезни
У некоторых пациентов клиническая история этого заболевания имеет определенные особенности.
- Предполагается, что у пациента, прежде всего, будет лихорадка, которая плохо поддается лечению жаропонижающими средствами, и состояние недомогания. Часто сопровождается сухим кашлем.
- Через 5-7 дней пожилые пациенты с уже нарушенной функцией легких начинают испытывать одышку и учащение дыхания. Однако у более слабых пациентов одышка может появиться уже при появлении симптомов. С другой стороны, у более молодых людей и у тех, у кого нет основных респираторных нарушений или других сопутствующих заболеваний, одышка может появиться позже.
- У пациентов с ухудшением вызванным воспалительным поражением легких, наблюдается снижение насыщения кислородом (<93%). Похоже, что это критическая фаза болезни, начиная с этого момента, возможно быстрое ухудшение дыхательной функции.
Сценарий поистине невероятен, потому что для пациентов с малосимптомными и слегка гипоксическими заболеваниями первым терапевтическим подходом является кислородная терапия. Хотя эта стратегия эффективна, у некоторых пациентов может наблюдаться обострение дыхательной недостаточности.
Следующим шагом, согласно логике, будет NIV. Эта терапия имеет быстрый успех за счет увеличения P / F. Однако у некоторых пациентов наблюдается внезапное и неожиданное ухудшение клинического состояния. Пациенты теряют сознание и требуют быстрой интубации и инвазивной механической вентиляции.
Однако через 24-48 часов у пациента может наблюдаться быстрое улучшение с увеличением P / F. Поэтому у врачей возникает соблазн прекратить процедуру. Но очень часто после первоначального успеха наблюдается новое ухудшение респираторных заболеваний, например, требующее новой инвазивной терапии. Поэтому искусственная вентиляция легких рекомендуется в течение 1-2 недель.
Продолжение статьи
- Часть 1. Коронавирус: особенности инфекции, диагностика и лечение.
- Часть 2. Коронавирус: патофизиология, механизмы пневмонии, вызванной SARS-CoV-2.
- Часть 3. Коронавирус: гистопатология, типы пневмонии, синдром острого респираторного дистресса, сепсис.
- Часть 4. Коронавирус: диагностика.
- Часть 5. Лечение коронавируса.
- Часть 6. Коронавирус: профилактика, вакцинация, прогноз.



Для отправки комментария необходимо войти на сайт.