Диабет типа 2 (СД2) встречается чаще, чем диабет типа 1. Примерно у 90-95 процентов людей, страдающих диабетом, диагностируется именно СД2. Он развивается медленно, обычно в возрасте старше 40 лет. Признаки болезни могут быть неочевидными или вообще могут отсутствовать, поэтому может пройти до 10 лет, прежде чем вы узнаете, что у вас диабет. Вот почему очень важно знать факторы риска и ранние симптомы заболевания.
Осложнения диабета серьезны. В первую очередь поражается сердечно-сосудистая система – атеросклероз, ИБС, инфаркты. Также страдают органы зрения (ретинопатия и слепота), почки (нефропатия), периферическая (диабетическая стопа) и центральная (энцефалопатия) нервная система. Развитие этих патологий можно предупредить, изменив образ жизни и принимая лекарства, назначенные эндокринологом.
Содержание статьи
Основные различия между диабетом 1 и 2 типа
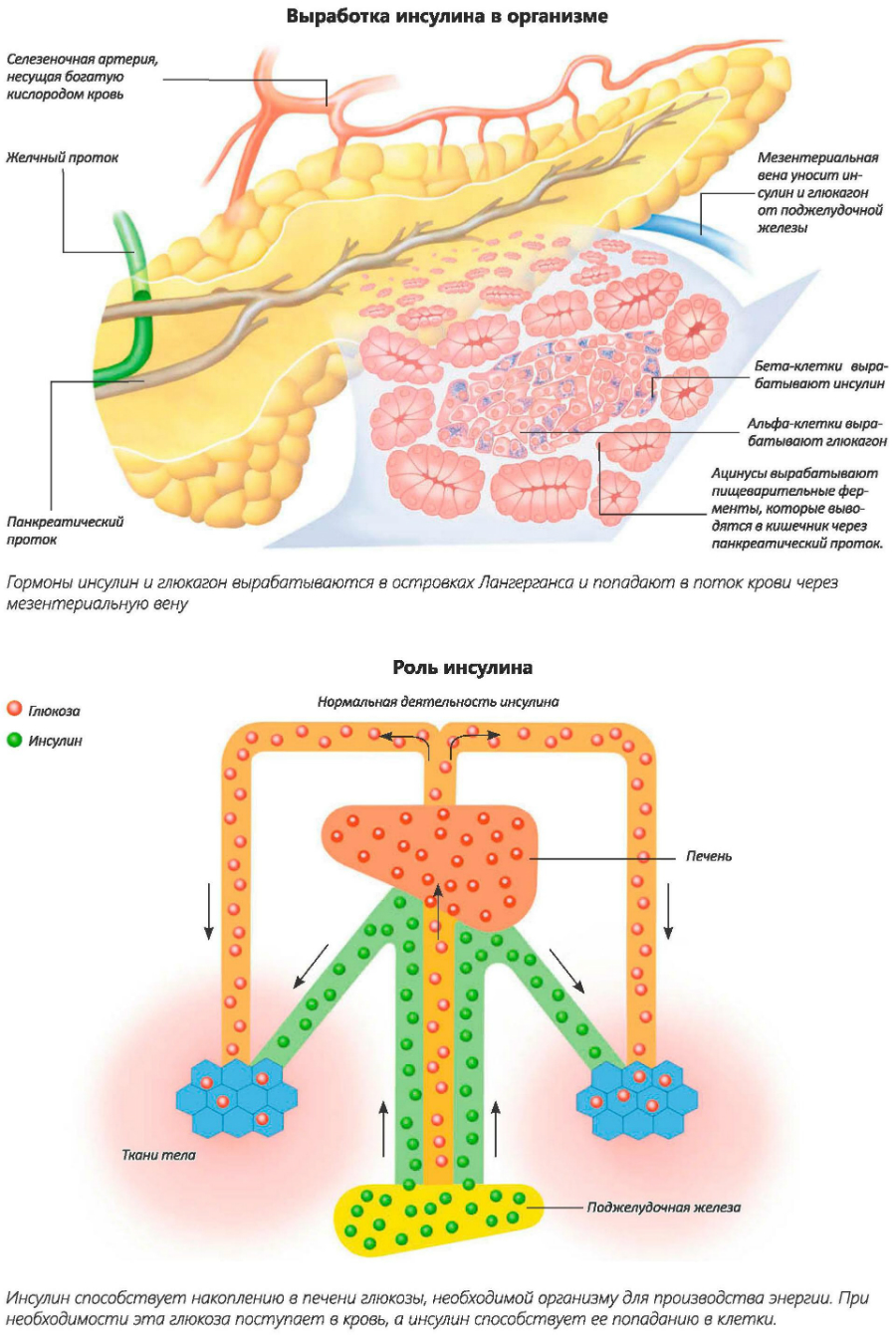
Самое важное отличие заключается в количестве инсулина – гормона, вырабатываемого в клетках поджелудочной железы. Он позволяет организму использовать сахар из углеводов в пище, для получения энергии и для других метаболических процессов. Инсулинзависимые ткани – мышечная, жировая ткани, печень. Они усваивают глюкозу только в присутствии инсулина.
Углеводы – основной источник энергии, то есть их основная функция – обеспечить организм энергией, необходимой для всех процессов жизнедеятельности. Также углеводы входят в состав внеклеточных структур (межклеточный матрикс – основа соединительной ткани) и ферментов (обеспечивают их специфичность). В процессе метаболизма углеводов образуются органические соединения, которые являются субстратами для образования аминокислот, липидов, нуклеотидов. Нарушение обмена углеводов приводит к развитию диабета.
Инсулин – основной гормон, регулирующий углеводный обмен. Он помогает удерживать сахар в крови в норме, предохраняя от слишком высокого (гипергликемия) или слишком низкого (гипогликемия) уровня.
- При диабете 1 типа инсулин вообще не может вырабатываться.
- При диабете 2 типа инсулина вырабатывается недостаточно. Этому способствует инсулинорезистентность.
При инсулинорезистентности инсулин вырабатывается, однако клетки теряют способность на него реагировать и не могут использовать глюкозу. В результате организм пытается компенсировать это тем, что поджелудочная железа выделяет больше инсулина. Какое-то время этот механизм работает, но поджелудочная постепенно теряет способность вырабатывать достаточное количество инсулина, и в результате клетки не получают энергию, необходимую для нормального функционирования. В этот момент патология переходит в диабет.
Диабет 2 типа – прогрессирующее состояние, и это означает, что чем дольше он есть, тем больше «помощи» потребуется для контроля уровня глюкозы в крови. Необходимо применять все больше лекарств и, в конечном итоге, могут потребоваться инъекции инсулина.
Как со временем изменился сахарный диабет 2 типа
Диабет типа 2 раньше назывался диабетом взрослых или инсулиннезависимым диабетом, потому что он диагностировался главным образом у взрослых и не требовал для лечения инсулин. В настоящее время СД2 все чаще диагностируется у молодых людей и детей, и все чаще для лечения патологии необходим инсулин, поэтому определение состояния как «взрослый» или «инсулиннезависимый» больше не является точным.
Начало диабета типа 2 обычно связано с избыточной массой тела (ИМТ выше 25), но не всегда. В последнее время, диабет все чаще встречается у людей, которые находятся в хорошей физической форме и имеют здоровый диапазон веса.
Конечно, диагноз диабет звучит страшно. Это хроническое заболевание, с которым придется бороться всю жизнь, но медицина не стоит на месте. В настоящее время эндокринология располагает эффективными методами лечения диабета. Если для остановки прогрессирования заболевания недостаточно изменения образа жизни, существуют различные группы лекарств (таблетки, инъекции), контролирующих уровень сахара и предупреждающих осложнения диабета.
Препараты от диабета подбираются эндокринологом индивидуально. Современные лекарства обладают небольшим количеством побочных эффектов и большим числом преимуществ, по сравнению с препаратами прошлых лет.
Симптомы диабета 2 типа и ранние признаки его развития
При диабете 2 типа симптомы развиваются постепенно. Медленное развитие симптомов характерно для любых форм СД2, как для инсулинорезистентной, поскольку для проявления эффектов резистентности к инсулину требуется время, так и при недостаточности инсулина, поскольку поджелудочная железа не сразу прекращает его выработку. Организм может некоторое время «справляться» с более низким уровнем инсулина и более высоким уровнем сахара, но со временем симптомы становятся все ярче.
Общие симптомы диабета 2 типа:
- Усталость. Развивается из-за того, что организм не получает необходимое количество энергии.
- Сильная жажда. Чувствуется постоянно, независимо от того, сколько выпивается воды. Глюкоза относится к осмотически активным веществам. При ее высоком уровне происходит усиление оттока жидкости из тканей, поэтому развивается обезвоживание. В головной мозг постоянно поступают сигналы о необходимости восполнения жидкости, поэтому развивается жажда и постоянное желание больше пить.
- Частое мочеиспускание. На начальных этапах развития преддиабета и СД2 развивается из-за повышенного потребления жидкости по причине постоянной жажды. Когда наблюдается длительная гликемия, в моче появляется сахар, чтобы его вывести усиливается работа почек. Обратное всасывание жидкости уменьшается (осмотически активный сахар удерживает воду), производство мочи увеличивается и учащается ее выведение. Так развивается осмотический диурез.
- Постоянное чувство голода (в том числе после приема пищи). Как при развитии инсулинорезистентности, так и при недостатке инсулина, сахар не может использоваться мышечной тканью для производства энергии. В мозг постоянно поступают сигналы пищи как потенциального источника энергии, усиливающие чувство голода.
- Непреднамеренная (без усилий и желания) потеря веса. Поскольку образование энергии из пищи затрудняется, запускается процесс распада мышечной и жировой ткани с образованием необходимого для организма количества энергии, человек теряет вес.
- Дрожжевые инфекции. Наличие диабета затрудняет борьбу с инфекцией, в первую очередь с грибковой. Грибки – это дрожжи, которые прекрасно растут и размножаются в средах с высоким содержанием сахара. Поэтому развиваются частые кандидозы слизистых – полости рта, слизистых мочеполовых органов. Для женщин характерны частые дрожжевые инфекции влагалища (молочница).
- Медленное заживление ран. Поскольку затрудняется борьба с инфекцией, любые раны, даже небольшие порезы, заживают долго. Высокий уровень сахара подавляет работу лейкоцитов, отвечающих за заживление повреждений.
- Расплывчатое зрение. Высокий уровень глюкозы в крови вытягивает жидкость из всех тканей, в том числе из глаз, что нарушает фокусировку и приводит к потере четкости зрения. На более поздних стадиях диабета при гипергликемии поражаются капилляры, может развиться ретинопатия и слепота.
Это некоторые, наиболее распространенные признаки развития диабета 2 типа, на самом деле их больше. Это могут быть кошмары ночью, сексуальная дисфункция и постоянные головные боли.
Что вызывает диабет 2 типа? Причины развития диабета
- Возраст. Риск диабета увеличивается с возрастом. В зоне риска: люди европеоидной расы старше 40 лет, люди южноазиатского происхождения и афро-карибского или африканского происхождения старше 25 лет. У них диабет 2 типа развивается в два-четыре раза чаще.
- Наследственность. При наличии диабета 2 типа, у родителей, братьев, сестер или ребенка, риски заболеть повышаются в два-шесть раз.
- Масса тела. Вы в зоне риска диабета 2 типа, если у вас избыточный вес, особенно при отложениях жира вокруг талии.
Другие факторы, которые могут повлиять на риск диабета 2 типа:
- Уровень АД. Вы больше подвержены риску при высоком кровяном давлении.
- Уровень холестерина и триглицеридов. Повышает риск диабета повышенное содержание ЛПВП (<35 мг/дл) и триглицеридов (>250 мг/дл).
- Курение. Курение связано с повышенным риском диабета 2 типа, а также увеличивает риск других заболеваний, таких как ССЗ и рак.
- Алкоголь. Употребление слишком большого количества алкоголя увеличивает риск диабета 2 типа, заболеваний печени и поджелудочной железы, сердца и некоторых видов рака.
- Сон. Ученые установили, что повышают риски диабета нарушения сна: недостаток сна или слишком длительный сон.
- Сидячий образ жизни. О сидячем образе жизни говорят, когда человек проводит длительные периоды времени сидя. Недостаточная подвижность приводит к развитию гиподинамии (атрофии мышц и уменьшению их массы), как следствие – ожирению, метаболического синдрома и ССЗ. При сокращении мышц повышается содержание липопротеинлипазы – фермента, который сжигает жир и уменьшает жировые отложения.
Сахарный диабет при беременности и диабет 2 типа
Гестационный диабет – это тип диабета, который поражает беременных женщин, как правило, во втором или третьем триместре. Если у вас был гестационный диабет, важно регулярно проверять уровень глюкозы в крови, поскольку у вас повышенный риск развития диабета 2 типа. Сдайте анализ уровня глюкозы в крови через 6 недель при осмотре после родов и далее нужно обследоваться ежегодно. Также обратите внимание на любые симптомы диабета 2 типа.
Женщины могут значительно снизить риск развития гестационного диабета, управляя весом, питаясь здоровой пищей и сохраняя активность.
Диабет и синдром поликистозных яичников
СПКЯ – это состояние, которое поражает эндокринную и репродуктивную систему.
Яичники – часть женской репродуктивной системы, они содержат и выпускают яйцеклетки, готовые к оплодотворению. Каждая яйцеклетка, прежде чем произойдет овуляция, развивается в небольшом заполненном жидкостью пузырьке – фолликуле. При СПКЯ может развиться несколько фолликулов, но ни один из них не станет яйцеклеткой, которую можно оплодотворять Эти фолликулы могут стать кистами.
Женщины с PCOS подвержены повышенному риску развития диабета 2 типа, поскольку СПКЯ связан с инсулинорезистентностью и, следовательно, с более высоким уровнем инсулина, циркулирующего в крови.
Женщинам с СПКЯ необходимо проводить оральный тест на толерантность к глюкозе и глюкозу натощак, в соответствии с рекомендациями эндокринологов. Если установлено, что у нее нарушен уровень глюкозы натощак или нарушена толерантность к глюкозе, эти тесты следует повторять ежегодно.
Диабет 2 типа и состояние психического здоровья
Определенные психические заболевания также являются фактором риска развития диабета 2 типа, к ним относятся:
- шизофрения;
- биполярное расстройство;
- депрессия.
Лечение антипсихотическими препаратами может повысить риск развития диабета 2 типа, но этот риск довольно низок. Некоторые из этих лекарств также могут привести к увеличению веса, поэтому важно принимать меры по контролю за весом, правильно питаться и больше двигаться.
Методы диагностики
Независимо от того, есть ли у вас какие-либо факторы риска или нет, если вам за 40, риск развития диабета 2 типа и других заболеваний выше. Поможет выявить состояние преддиабета и остановить его прогрессирование до СД2 ежегодный контроль уровня холестерина, состояния сердца и сосудов и уровня сахара. Необходимую диагностику проводит эндокринолог.
Согласно рекомендациям ВОЗ, для постановки диагноза используются следующие критерии.
| Диагноз | Глюкоза через 2 часа (во время проведения ОГТТ) | Глюкоза натощак | HbA 1c |
| Единица измерения | ммоль/л
(мг/дл) |
ммоль/л
(мг/дл) |
% |
| Норма | <7.8
(<140) |
<6,1 (<110) | <6,0 |
| Нарушение гликемии натощак | <7.8
(<140) |
от ≥6.1 до 7,0
(от ≥110 до 126) |
от 6,0 до 6,4 |
| Нарушение толерантности к глюкозе | ≥7.8 (≥140) | <7,0 (<126) | от 6,0 до 6,4 |
| Сахарный диабет | ≥11.1 (≥200) | <7,0 (<126) | ≥6.5 |
Постановка диагноза:
- Симптомы и уровень глюкозы в плазме натощак ≥ 7,0 ммоль/л (126 мг/дл).
- Симптомы и уровень глюкозы в плазме ≥ 11,1 ммоль/л (200 мг/дл) через 2 часа при проведении орального глюкозотолерантного теста.
- При показателе гликированного гемоглобина HbA 1c ≥ 48 ммоль/моль или ≥ 6,5%.
При отсутствии симптомов необходимы положительные результаты этих двух тестов в разные дни исследования.
При наличии симптомов в сочетании со случайным уровнем сахара более 11,1 ммоль/л (200 мг / дл), также диагностируется диабет.
Правила сдачи анализов при диагностике диабета 2 типа:
- Случайный уровень сахара определяется в любое время независимо от приема пищи.
- Глюкоза натощак определяется после 8-9 часового голодания (желательно утром).
- Оральный глюкозотолерантный тест проводится строго натощак (голодание минимум 10 часов, но не более 16 часов). Вначале определяется глюкоза натощак, затем после приема сладкого напитка (75 г глюкозы) через 30 минут, затем через 2 часа.
Возможные осложнения диабета
Осложнения диабета могут быть серьезными, но если вы сделаете соответствующие изменения в образе жизни (похудеете, бросите курить, будете активно заниматься спортом) и уделите внимание контролю уровня глюкозы в крови (самостоятельному и при посещении эндокринолога) вы сможете существенно снизить риск этих осложнений.
Если диабет не диагностируется или не контролируется слишком долго, это может привести к серьезным и часто угрожающим жизни осложнениям, включая:
- Болезни сердца и сосудов (атеросклероз, инфаркт, инсульт).
- Повреждение почек.
- Слепота.
- Проблемы с конечностями, вплоть до ампутации.
- Эректильная дисфункция.
- Постоянные инфекции.
Гипогликемия
Гипогликемия возникает когда уровень глюкозы в крови падает слишком низко.
Гипогликемия возможна у тех, кто использует некоторые группы препаратов:
- Сульфонилмочевина – Манинил, Диабетон;
- Меглитиниды – Новонорм, Старликс;
- Инсулин, в том числе пролонгированный, например, Лантус.
При появлении первых симптомов: потливость, тремор, головокружение, двоение в глазах, необходимо срочно принять таблетки глюкозы или сахар, поскольку гипогликемия переходит в более тяжелую стадию, которую диабетик самостоятельно купировать уже не сможет. Появляются дезориентация, нарушение координации, двоение в глазах, сонливость, потеря сознания и кома.
Повреждение почек
Со временем неконтролируемый диабет приводит к повреждению почек, которое называется диабетическая нефропатия и развивается из-за поражения всех кровеносных сосудов органов.
Пока заболевание не прогрессирует, симптомов повреждения почек нет. Поэтому важно ежегодно проводить оценку функции почек (присутствие альбуминов в моче, скорость клубочковой фильтрации), что позволяет выявить развитие нефропатии на ранней стадии.
Риск развития проблем с почками снижается путем контроля уровня глюкозы в крови, приема препаратов, регулярных обследований почек, измерения артериального давления, ведения здорового образа жизни. Прием гипогликемических средств и препаратов для снижения АД, даже если оно незначительно повышено, снижают риск почечной недостаточности на 30% ,
Раннее лечение предотвратит повреждение почек и серьезные осложнения, к ним относятся гломерулосклероз и почечная недостаточность. Для лечения ПН необходим диализ или пересадка почки.
Повреждение нервов и поражение нижних конечностей
Периферическая диабетическая невропатия может вызывать боль, жжение и потерю чувствительности в ногах. Обычно начинается с пальцев ног. Снижение кровообращения и поражение сосудов из-за высокого уровня глюкозы в крови затрудняет нормальное заживление ран конечностей. Легкие царапины могут перерасти в хронические язвы. Развивается диабетическое поражение стопы.
Автономная невропатия возникает из-за повреждения нервов, которые контролируют внутренние органы. Симптомы включают ослабление потенции, проблемы с пищеварением (состояние, называемое гастропарез), чувство переполнения мочевого пузыря.
Диабетическая амиотрофия вызывает сильную ноющую и/или жгучую боль в бедре, которая сопровождается слабостью мышц бедра. Развивается атрофия мышц и парез конечности.
Инфаркт и инсульт
Люди с диабетом имеют повышенный риск сердечно-сосудистых заболеваний и инсульта из-за повышенного уровня глюкозы в крови в сочетании с высоким кровяным давлением и холестерином. По статистике смертность у диабетиков от инфаркта миокарда составляет 55-60%, инсульта ГМ – 30%, что в десятки раз превышает смертность от нефропатии, гангрены или гипергликемической комы.
Потеря зрения
Гипергликемия приводит к повреждению сосудов органа зрения и становится причиной ретинопатии. При диабетической ретинопатии поражается сетчатка глаза (кровоизлияния, аневризмы сосудов, отек).
Развитие диабетической ретинопатии тесно связано с длительностью диабета и уровнем глюкозы в крови: чем дольше длится неконтролируемый диабет, тем выше риск ретинопатии. При диагнозе диабет выявляется у 30% пациентов, через 10-15 лет у 70%, через 20 лет и более – у 90%.
Серьезные проблемы со зрением и слепоту предотвращает контроль диабета, регулярные осмотры офтальмолога и назначенное им лечение.
Здоровье полости рта
У людей с диабетом часто встречаются:
- Воспаление десен (гингивит).
- Инфекция и воспаление тканей пародонта, которые поддерживают зубы (пародонтит).
- Кариес.
- Сухость во рту (ксеростомия).
- Грибковые инфекции (молочница).
- Нарушения вкуса.
Диабет и постоянный высокий уровень глюкозы в крови увеличивает риск заболеваний полости рта, поэтому, чтобы избежать осложнений, важно регулярно посещать стоматолога, контролировать сахар и соблюдать гигиену полости рта.
Сексуальная дисфункция
В то время как большинство людей с диабетом 2 типа могут вести совершенно нормальную интимную жизнь, у некоторых людей диабет может способствовать возникновению сексуальных проблем – проблем с эрекцией, снижение либидо и развитие диспареунии у женщин.
Потеря слуха
Ученые считают, что длительный высокий уровень глюкозы в крови может привести к потере слуха, поскольку нарушается снабжение кровью и кислородом нервных волокон и развивается поражение кровеносных сосудов внутреннего уха. Со временем нервы и кровеносные сосуды повреждаются и приводят к снижению остроты слуха с возможным прогрессированием до глухоты.
Апноэ во сне и диабет 2 типа
Апноэ во сне – это нарушение, когда дыхание останавливается или возникают моменты поверхностного или редкого дыхания во время сна. Постоянное удушье препятствует глубокому сну, лишает нормального сна, развивается дневная сонливость, ухудшение интеллекта и памяти.
Повышенный уровень сахара приводит к развитию обструктивного апноэ во сне. Обструктивное апноэ повышает риск ССЗ (АГ, инсульта, ИБС). Клинические исследования также показали, что у людей, страдающих апноэ во сне, вероятность возникновения диабета 2 типа выше в девять раз.
Лечение диабета: современные перспективные препараты для лечения СД2
Диабет типа 2 (СД2) – это метаболическое и воспалительное состояние, которое может увеличить риск развития сердечных приступов, ХПН и множества других долгосрочных осложнений. Поэтому, чем лучше и последовательнее контролируется уровень глюкозы в крови, тем ниже вероятность возникновения всех осложнений.
Вот почему так важно вносить изменения в рацион и увеличивать физическую активность. Не менее важно правильное питание и достаточное количество упражнений для укрепления сердца и сосудов (профилактика всех ССЗ) и работы мышц (профилактика дистрофии и ожирения).
Когда этих мер недостаточно, подключается медикаментозная терапия диабета. Тем, кто уже получает лечение (чаще всего метформином), часто требуется добавить одно из новых лекарств, которые помогут предотвратить или, по крайней мере, минимизировать осложнения, которые могут возникнуть при диабете 2 типа.
Цель лекарственной терапии диабета: приблизить уровень сахара в крови как можно ближе к норме и в то же время предотвратить или отсрочить дальнейшие осложнения в будущем.
Самый назначаемый препарат при диабете и преддиабете – метформин. Метформин считается терапией первой линии для всех, кто страдает СД 2 типа, гестационным СД и преддиабетом, но его применения с течением заболевания может быть недостаточно.
Механизм действия метформина: повышение чувствительности к инсулину, а также уменьшение выделения и абсорбции глюкозы. Это основные моменты, необходимые для контроля СД 2 типа.
Однако, каждый человек по-разному реагирует на эффекты метформина.
- Максимальный эффект развивается только у каждого четвертого.
- У половины отмечается средняя эффективность, но польза превышает отрицательное влияние – побочные эффекты минимальны: тошнота и диарея быстро проходят, кожные реакции встречаются редко.
- Оставшаяся группа диабетиков не получает никакой пользы от метформина.
Препарат эффективен и в целом безопасен, но со временем его действие снижается.
Основная причина, которая побуждает эндокринологов добавлять лекарство в дополнение к метформину: улучшить контроль уровня глюкозы в крови. Это, в свою очередь, поможет снизить риск развития общих осложнений, связанных с диабетом.
Преимущества новых лекарств от диабета 2 типа
Если уровень сахара контролируется и нет осложнений, эндокринолог, вероятно, порекомендует придерживаться первоначального плана лечения. Но если при СД2 наблюдаются признаки сердечно-сосудистых заболеваний или поражения со стороны других систем, необходимо добавить один или несколько более новых препаратов, так называемых препаратов второй линии. К ним относятся агонисты рецептора глюкагоноподобного пептида-1 (GLP-1RA) или ингибиторов натрий-глюкозного котранспортера-2 (SGLT2).
Эти два класса лекарств не только помогают контролировать уровень сахара в крови, но и защищают сердце, почки и печень, а также способствуют большей потере веса. На самом деле метформин нейтрален в отношении веса. Это означает, что он помогает контролировать уровень глюкозы, но не способствует снижению веса у большинства людей, которые его принимают.
GLP-1RA: преимущества и возможные побочные реакции
Улучшение контроля уровня гликемии GLP-1 основано на механизме их действия:
- Увеличение производства инсулина.
- Уменьшение секреции глюкагона.
- Замедление скорости эвакуации пищи из желудка.
- Снижение чувства голода.
- Уменьшение потребления пищи за счет увеличения чувства сытости.
Преимущества:
- По действующему веществу близки к естественному GLP-1. ГПП-1 или глюкагоноподобный пептид – гормон, синтезируется в кишечнике в ответ на прием пищи и контролирует гомеостаз глюкозы. Однако, эти препараты характеризуются устойчивостью и не разрушаются под действием фермента дипептидилпептидазы-4.
- Механизм стимуляции секреции инсулина – глюкозозависимый (зависит от уровня глюкозы), то есть запускается при гипергликемии и прекращается при снижении сахара и его нормализации, поэтому риск гипогликемии минимален.
- Механизм подавления чрезмерной секреции глюкагона также глюкозозависимый, то есть запускается при повышении уровня глюкозы. Однако, при гипогликемии нормальная выработка глюкагона не подавляется.
- Дополнительный механизм снижения гликемии заключается в задержке опорожнения желудка.
- За счет уменьшения чувства голода и снижения расхода энергии снижается вес и уменьшается масса жировой ткани.
- В экспериментальных моделях получены данные о защитном действии на поджелудочную железу – увеличение роста и массы клеток и подавление их гибели. Причем увеличения массы клеток при нормализации уровня глюкозы не происходит, поэтому возможный эффект вызывающий опухолевые процессы ПЖ под сомнением и не подтвержден.
Учитывая механизмы, с помощью которых действуют эти лекарства, конечный результат заключается в лучшем, оптимальном контроле сахара крови и потере массы тела, что служит неоспоримым преимуществом для диабетиков, особенно, если у них ожирение и лишний вес.
Препараты, содержащие действующее вещество лираглутид снижают риск развития серьезных сердечно-сосудистых событий (инфаркта, инсульта) и как следствие общую смертность, при подтвержденном диагнозе, поэтому показаны при СД 2 типа в сочетании с диагностированными ССЗ.
Показаны как монопрепараты, так и для комбинации терапии СД2 – метформин, препараты сульфонилмочевины, тиазолидиндионы или их сочетание.
При комбинированном применении с таблетками сульфонилмочевины возможен гипогликемический эффект.
Группа GLP-1RA включает следующие препараты:
- Баета и Баета Лонг (Byetta), действующее вещество: эксенатид.
- Виктоза, Саксенда, действующее вещество: лираглутид.
- Ликсумия, действующее вещество: ликсисенатид.
- Трулисити (Trulicity),действующее вещество: дулаглутид.
Представлены торговые марки, сертифицированные для применения в России.
Препараты инъекционные, для п/к введения, выпускаются во флаконах или картриджах в шприц-ручках, что делает их применение более удобным.
К возможным побочным реакциям этой группы препаратов относятся:
При комбинированной терапии:
Достаточно часто:
- тошнота;
- диарея;
- кожный зуд (в месте введения).
Реже: рвота, метеоризм, гастроэзофагеальный рефлюкс, отрыжка, боли в области желудка, головные боли.
Очень редко:
- нарушение состояния почек – ухудшение ХПН, увеличение содержания креатинина в плазме крови);
- высыпания в месте введения препарата.
При монотерапии:
- тошнота;
- рвота;
- диарея;
- зуд кожи (в месте инъекции).
Большинство побочных эффектов со стороны ЖКТ отмечается в первые дни после введения первой дозы препаратов и проходят при дальнейшем применении и не требуют отмены терапии.
При комбинации с пероральными препаратами сульфонилмочевины возможен гипогликемический эффект, поэтому следует соблюдать правила применения лекарств и регулярный контроль сахара крови.
Противопоказаны при:
- диабетическом кетоацидозе;
- тяжелых поражениях ЖКТ (гастропарез);
- печеночной недостаточности (тяжелой степени);
- выраженной недостаточности почек (терминальная стадия);
- СД 1;
- беременности, лактации, у детей.
До недавнего времени препараты GLP-1 были доступны только в виде инъекционный лекарственных средств. В сентябре 2019 года FDA (федеральное агентство США, управление по контролю качества за пищевыми продуктами и медикаментами) одобрило пероральную лекарственную форму (таблетки семаглутид) агонистов рецепторов ГПП-1. Европейское медицинское агентство препарат пока не одобрило (запланировано на первую половину 2020 года).
Ингибиторы натрий-зависимого котранспортера глюкозы типа 2 (ингибиторы SGLT2): преимущества и недостатки
Группа гипогликемических средств ингибиторов SGLT2 включает препараты:
- Инвокана (канаглифлозин).
- Форсига (дапаглифлозин).
- Джардинс (эмпаглифлозин).
- Стиглатра (эртуглифлозин).
Механизм действия: уменьшение реабсорбции глюкозы в почках, что при гипергликемии и СД2 приводит к повышению выведения глюкозы с мочой.
Преимущества препаратов:
- Группа препаратов относится к высокоселективным, активным ингибиторам Na-зависимого переносчика глюкозы типа 2. Na-зависимый переносчик глюкозы типа 2 – основной белок, который отвечает за обратное всасывание глюкозы из клубочков почек в кровоток, его ингибирование приводит к выведению сахара с мочой, таким образом достигается гипогликемический эффект.
- Эффект развивается быстро с первой дозой препарата и продолжается в течение 24 часов.
- Гипогликемический эффект наблюдается независимо от приема пищи (как после еды. так и натощак).
- Механизм действия ингибиторов SGLT2 не зависит от метаболизма инсулина, а также состояния поджелудочной железы, поэтому они не оказывают гипогликемического эффекта.
- Дополнительное выведение сахара почками приводит к снижению массы тела и уменьшению массы жировой ткани за счет уменьшения количества калорий.
- Глюкоза – осмотическое вещество, поэтому незначительно увеличивается образование мочи.
- За счет увеличения диуреза происходит уменьшение жидкости в организме, что вызывает антигипертензивный эффект.
- Доказано, что препараты снижают уровень гликированного гемоглобина Hb1Ac.
- Одно из самых больших преимуществ от приема этих противодиабетических препаратов – это
снижение госпитализации диабетиков из-за сердечной недостаточности (31%) и уменьшение прогрессирования заболевания почек (45%), поскольку они снижают риск и прогрессирование нефропатии и сердечно-сосудистый риск (ИБС, инфаркты миокарда, а также ишемические и геморрагические инсульты в в анамнезе).
- Препараты выпускаются в таблетках, принимаются 1 раз в сутки.
- Используются как для монотерапии, так и в комбинации с другими (таблетированными или инъекционными, одним или несколькими) гипогликемическими средствами.
Исходя из механизмов действия и преимуществ, SGLT2 рекомендуются при СД2 если установлен риск развития хронического заболевания почек для замедления прогрессирования этого состояния.
Ингибиторы SGLT2 иногда рекомендуются для людей с диабетом 2 типа, у которых не только плохо контролируется уровень сахара в крови каждый день, но также наблюдается высокий уровень A1C.
Эта группа препаратов также помогает снизить артериальное давление и способствует снижению веса, поэтому назначается диабетикам с ожирением и гипертонией.
Несмотря на то, что доказано положительное влияние препаратов на сердечно-сосудистую систему за счет уменьшения сердечно-сосудистого риска, эти виды лекарств лучше всего снижают риск острых сердечных приступов и инсультов у пациентов с установленными сердечными заболеваниями, а не у лиц без признаков ССЗ. Тем не менее, когда речь идет о госпитализации из-за сердечной недостаточности, препараты показаны всем пациентов с диабетом, независимо от того, есть заболевания сердца или сердечная недостаточность в анамнезе или нет.
Снижение развития почечной недостаточности одинаково, как у пациентов с сердечной недостаточностью, так и без нее. Тем не менее, у лиц, принимающих SGLT2, у которых хуже почечная функция, существует больший риск госпитализации по поводу сердечной недостаточности.
Возможные побочные реакции при приеме ингибиторов SGLT2
Потенциальные побочные эффекты SGLT2 включают:
- дрожжевые инфекции мочеполовых органов;
- инфекции мочевыводящих путей;
- запоры;
- гриппоподобные состояния;
- в сочетании с инсулином или лекарствами, которые увеличивают выработку инсулина, ингибиторы SGLT2 могут вызвать гипогликемию;
- хотя в некоторых случаях было показано, что они предотвращают прогрессирование заболевания почек до терминальной стадии, они не применяются при прогрессирующей ХПН.
Обе группы лекарственных средств (агонисты GLP-1RA и ингибиторы SGLT2) относятся к современным перспективным гипогликемическим препаратам, обладают достаточным количеством преимуществ для диабетиков с плохо контролируемой гликемией с высоким риском сердечно-сосудистых и заболеваний почек, но применяются только по назначению эндокринолога с подбором индивидуальной дозы и комбинации, поскольку не лишены побочных эффектов.



Для отправки комментария необходимо войти на сайт.